11А.Б 27.05.2022. Тема: Попередження гіпотермії та виявлення ознак черепно мозгової травми
Відповісти на тестові завдання та надіслати на поштову скриньку: pdo130313@gmail.com
Локальне порушення тканин як результат впливу холоду виникає при:.
Позначте залежно від показника температури тіла, ступені процесу гіпотермії:
Симптоми переохолодження у потерпілого такі, як :
згортається в клубок, намагаючись зігрітися, зіниці не реагують на світло, дихання, серцеві скорочення сповільнюються, температура тіла нижче 23 °С відносять до…
При гіпотетермії потерпілому у важкому стані не можна:
Вогнищеві ЧМТ виникають при:
Визначте алгоритм надання допомоги, якщо в постраждалого є рани на голові та інші пошкодження:
11А.Б 20.05.2022. Тема: Попередження гіпотермії та виявлення ознак черепно мозгової травми
Ознайомитися з темою Відповісти на запитання та надіслати на поштову скриньку: pdo130313@gmail.com
Гіпотермія. Черепно-мозкова травма
За яких обставин, на вашу думку, можна зазнати переохолодження?
Гіпотермія. Перш ніж з'ясувати, що таке гіпотермія, треба зрозуміти, яку роль відіграє температура тіла в процесі роботи організму.
Температура тіла — найважливіший фізіологічний показник, який характерний для обмеженого діапазону, що є найважливішою умовою для нормального функціонування всіх органів і систем. Навіть незначні відхилення температурних показників від фізіологічної норми можуть стати причиною порушення метаболічних процесів в організмі.
Гіпотермія (переохолодження) — патологічний стан організму, за якого температура тіла падає нижче від необхідної для підтримки нормального обміну речовин і функцій організму. У разі переохолодження людини ця температура становить +35,0 °С (+95,0 °F) та нижче. Нормальне значення температури, якщо її вимірювати в пахвовій западині, становить 36-36,9 °С, хоча температура дистальних точок, таких як пальці рук і ніг, може відрізнятися від цих значень і бути нижчою від норми. Протягом дня вона коливається в межах 0,5-1,5 °С, але рідко перевищує 1 °С. У теплокровних тварин, зокрема й людини, температура тіла підтримується приблизно на постійному рівні завдяки біологічному гомеостазу. Але під впливом холоду внутрішні механізми організму можуть виявитися не в змозі поповнювати втрати тепла.
Обмороження і переохолодження — це два види станів, які схожі тим, що є наслідком впливу низької температури навколишнього середовища. Але ж усе-таки вони мають принципові відмінності. Якщо гіпотермія зачіпає всі органи і системи організму, то обмороження — це локальне порушення тканин як результат впливу холоду. Зазвичай обмороження відбувається на дистальній (віддаленій) ділянці: пальці рук і ніг, ніс, щоки. Його часто супроводжує загальне переохолодження.
Переохолодження організму розвивається в разі тривалого перебування людини в умовах низької температури зовнішнього середовища. Часто гіпотермію спостерігають в умовах холодного клімату, проте вона може виникнути і без екстремальних холодових впливів, у літній час або навіть у приміщенні з нормальною температурою повітря. Особи похилого і старечого віку, новонароджені та хворі з сенсорними порушеннями належать до груп підвищеного ризику щодо гіпотермії.
До чинників, які сприяють переохолодженню, належать вітер, перебування в холодній воді, травми тяжкого ступеня, уживання алкоголю, виснаження тощо.
Розрізняють первинну і вторинну гіпотермію. У першому випадку вона розвивається на тлі несприятливих умов зовнішнього середовища в здорових людей. Вторинна форма переохолодження розвивається як ускладнення травми, алкогольної інтоксикації, інфаркту міокарда та інших патологічних станів.
Через те, що перша форма трапляється частіше й вимагає певних знань у наданні першої долікарської допомоги, варто розглянути це питання докладніше.
Механізм розвитку первинної гіпотермії. Щорічно від переохолодження гинуть тисячі людей. У чому ж причини такої жахливої статистики?
Нормальний процес терморегуляції можливий тільки за умови дотримання балансу між виробленням і віддачею тепла організмом. У звичайних умовах він успішно справляється з коливаннями температури зовнішнього середовища і зберігає необхідну для нормальної життєдіяльності температуру тіла. Але якщо людина зазнає тривалої дії низької температури, то центр терморегуляції не може впоратися зі своїми функціями. Тоді тіло втрачає більше тепла, ніж може виробити, і виникає гіпотермія.
Додаткові фактори, які посилюють втрату тепла: • стан голоду; • стресові ситуації і перевтома; • вплив алкоголю або наркотичних речовин; • крововтрата, поєднана з травмою; • перебування в холодній воді; • підвищена вологість повітря; • сильний вітер; • мокрий одяг; • непритомність.
Травма, за якої втрата крові знижує температуру тіла, є фактором ризику розвитку гіпотермії. Комбінований вплив холоду та вітру (охолоджувальна дія вітру) або холоду та вологи (занурення в холодну воду) спричиняє втрату тепла шляхом конвекції та тепловіддачі.
Інші фактори ризику — невідповідний одяг або спорядження, недостатність підготовки, тривалі операції та довгі періоди неактивності, такі як перебування в засідці або довге патрулювання / перебування на точці спостереження.
Температура замерзання не обов'язково спричиняє гіпотермію. Більшість людей вважають, що стан гіпотермії асоціюється з тривалим впливом холоду, проте він може бути спричинений перебуванням у вологих умовах. Навіть вологий від поту одяг може спричинити тепловіддачу, яка спричиняє гіпотермю. Гіпотермія частіше трапляється в нетверезих людей або тих, що мають супутні захворювання, у дуже молодих або дуже старих.
Наслідки переохолодження розвиваються у формі тяжких ускладнень: • набряку головного мозку; • набряку легенів; • гострої ниркової недостатності; • наслідків відмороження, які поєднуються із загальним переохолодженням; • гнійної пневмонії.
Ступені гіпотермії. Залежно від показника температури тіла, медики розрізняють кілька ступенів процесу гіпотермії: • легкий; • помірний; • важкий.
Легку гіпотермію діагностують за температури тіла 35-32 °С. На цьому рівні захисні механізми людини від впливу холодної температури продовжують працювати. Людина може бути блідою через максимальне звуження судин. Неконтрольоване тремтіння спрацьовує як спроба отримання тепла. Психічний стан погіршується, виникає апатія або різка зміна настрою, часто постраждалі замкнуті або роздратовані. Мають місце сплутана свідомість, атаксія (некоординована хода) та дезорієнтація.
Помірну гіпотермію визначають за температури тіла 32-27 °С. Захисні механізми вичерпані, а тиск, частота серцевих скорочень та дихання зменшуються. Постраждалі виявлятимуть дезорієнтацію в просторі та часі, а також матимуть розширені зіниці та ригідність (обмеження або неможливість пасивного згинання) м'язів. Серцевий ритм порушений і, якщо зігрівання неможливе, тіло охолоджується до кімнатної температури (пойкілотермія) і людина помирає. Може відбуватися парадоксальне роздягання, коли постраждалий втрачає захисні механізми, звуження судин і тремтіння. Тепла кров хлине від серця до шкіри та кінцівок, і людина відчуває перегрівання та починає роздягатися.
Втрата рефлексу тремтіння, невиразна мова та психічна загальмованість є ознаками гіпотермії.
Сильне тремтіння, що виникає на перших двох стадіях переохолодження, припиняється за зниження температури організму нижче від 31 °С. Цей стан дає поштовх до більш швидкого охолодження тіла. Відтак розвиваються серйозні порушення в роботі головного мозку, зокрема перестає функціонувати центр, що відповідає за терморегуляцію. Постраждалий перестає відчувати холод.
Важку гіпотермію діагностують у разі зниження температури тіла нижче 27 °С. У разі важкого ступеня постраждалий має такі характерні симптоми переохолодження: згортається в клубок, намагаючись зігрітися, зіниці не реагують на світло, дихання, серцеві скорочення сповільнюються. За температури тіла нижче 23 °С, як правило, настає смерть від переохолодження й шансів урятувати постраждалого практично немає.
Люди в стані важкої гіпотермії можуть видаватися мертвими, але їх все ж можна врятувати, якщо надати невідкладну медичну допомогу. Це випадок невідкладної медичної допомоги.
Домедична допомога в разі гіпотермії. Домедична допомога в разі переохолодження полягає в усуненні джерел втрати тепла. Дуже важливо змінити ситуацію або умови, за яких втрачається тепло, перенісши постраждалого в тепле приміщення, знявши з нього мокрий, холодний одяг, змінивши його на сухий і теплий та напоївши гарячим солодким чаєм. Якщо такої можливості немає, то постраждалого ізолюють від холоду зверху та знизу, використовуючи сухі ізоляційні матеріали (пасивне зігрівання). Накриття тіла алюмінізованими матеріалами знижує втрату тепла. Якщо постраждалий перебуває в стані легкої гіпотермії, може адекватно реагувати на події, напоєний зігрівальною рідиною та ізольований від подальшого охолодження, він у безпеці. Евакуація не потрібна, якщо постраждалий у змозі сам себе зігріти.
У разі помірної гіпотермії, здатність постраждалого досягти пасивного відігрівання шляхом тремтіння знижується, тому що він втрачає усі свої захисні механізми для зігрівання власного тіла. Постраждалого необхідно ізолювати від дії холоду та вологи, застосувавши зовнішнє зігрівання голови, шиї, грудей, пахв, паху та живота. Для цього використовують ковдри, пляшки з теплою водою, електрогрілки, хімічні пакети та теплі вологі рушники. Термозахисні ковдри дають змогу постраждалому відновлювати власне тепло. Необхідно запам'ятати, що срібляста сторона ковдри має прилягати до тіла людини. Можна розмістити одну або дві людини в спальному мішку з постраждалим для шкірного контакту.
Не давати пити рідини, якщо є хоча б найменша ознака аспірації, оцінити стан свідомості. У цьому випадку вводять внутрішньовенно підігрітий фізіологічний розчин з 5 % глюкози (250-500 мл). За помірної гіпотермії потрібно обов'язково викликати екстрену медичну допомогу.
У разі важкої гіпотермії постраждалий матиме зміни психічного стану, якщо він притомний, та може відмовлятися від допомоги. Серце дуже чутливе за такої температури, тому дуже важливо бути обережними. Необхідно уникати подальшої втрати тепла постраждалим. Зрізати та забрати мокрий одяг. Розмістити постраждалого в нагрітий спальний мішок разом із двома іншими людьми, забезпечуючи контакт шкіри з метою сприяння передачі тепла до постраждалого шляхом теплопровідності.
Дуже важливо визначити, чи дихає постраждалий, та пропальпувати пульс, тому що може виникнути фібриляція шлуночків, отож обов'язково використати додатковий час для визначення наявності чи відсутності пульсу. Рятувальник повинен вислухати постраждалого та щонайменше протягом хвилини пропальпувати пульс, щоб визначити його стан.
Не можна давати нічого через рот. Починати слід з підігрітої рідини внутрішньовенно — використовувати те, що є. 5 % глюкоза у фізіологічному розчині — це перший вибір, але використовувати будь-що з наявного. Якщо пульс відсутній, треба робити штучне дихання, якщо визначена фібриляція шлуночків, дефібрилювати. Якщо постраждалий не дихає, допомогти йому дихати.
Важка гіпотермія — це випадок невідкладної медичної допомоги, який вимагає подальшого лікування тільки в стаціонарі. Тому постраждалого треба якнайшвидше евакуювати для надання кваліфікованої медичної допомоги.
Зауважте, що необхідно уникати вторинного зниження температури, яке може стати наступним етапом зниження температури тіла (на кілька градусів) після порятунку. Це може статися, коли холодна кров від кінцівок починає рухатися до органів. Це може відбутися з кількох причин: розтирання або масаж кінцівок, дозвіл постраждалому рухатися відразу після порятунку або занурення кінцівок у теплу воду. Можливе занурення лише тулуба (центру тіла) постраждалого в теплу воду.
Гіпотермія уповільнює всі фізіологічні функції організму. В умовах зниження температури тіла розвивається діурез — збільшення виділення сечі. Це призводить до різкого зменшення об'єму крові, що циркулює. Коли постраждалого намагаються відігріти, роблячи масаж або помістивши в гарячу ванну, то у нього може розвинутися шок і раптова зупинка серця через приплив крові до периферичних судин. У цей момент для серця та інших внутрішніх органів її стане катастрофічно не вистачати.
Реаніматологи попереджають: • не можна давати такому постраждалому алкоголю та кави, поміщати його в гарячу ванну, розтирати снігом, спиртовмісними або масляними рідинами; • щоб не сталося вторинного охолодження і зниження внутрішньої температури, постраждалий має перебувати в ліжку, не роблячи жодних фізичних зусиль. Саме тому не можна проводити ні розтирання, ні масажу кінцівок.
Профілактика гіпотермії. Насамперед потрібно дібрати одяг, який відповідає погодним умовам. Якщо влітку, щоб уникнути переохолодження, досить просто одягти светр і шкарпетки, то в холодну пору року необхідно дотримувати інших правил.
Отже, потрібно:
- носити багатошаровий одяг: нижній натільний шар, проміжний утеплювальний шар і верхній шар, який є захистом від вологи і вітру;
- важливо, щоб одяг нещільно прилягав до тіла і між шарами вільно циркулювало повітря; у тісному одязі є небезпека замерзнути;
- замість звичайної білизни слід використовувати термобілизну, яка утримує тепло, одночасно відводячи вологу, і тому не допускає ні надмірного охолодження, ні перегріву;
- у холодну пору року необхідно носити головний убір, оскільки саме через непокриту голову втрачається більша частина тепла;
- взуття має бути теплим, але не спричиняти потіння ніг; тісне взуття уповільнює кровообіг у стопах і пальцях ніг, тому швидко призведе до замерзання і навіть відмороження; кращим варіантом для зими є взуття з натуральних матеріалів на хутрі;
- у дощову погоду важливо, щоб одяг і взуття не промокали; тому слід використовувати дощовики і гумове взуття з внутрішнім чобітком.
Для того щоб не змерзнути в холодну пору року, варто придбати одяг та взуття з інноваційного матеріалу з мембраною, який спеціально створений для тривалих осінніх і зимових прогулянок на природі. Цей матеріал відводить надлишкову вологу і утримує тепло. У такому одязі буде комфортно.
Черепно-мозкова травма (ЧМТ) — це стан, що виникає внаслідок травматичного ушкодження головного мозку, його оболонок, судин, кісток черепа та зовнішніх покривів голови. ЧМТ зачіпає м'які тканини голови, кістки черепа, речовину головного мозку, нерви та судини (іл. 26.1).
Залежно від виду пошкодження виокремлюють такі ЧМТ:
- 1. Закриті: без пошкодження цілісності черепної коробки.
- 2. Відкриті: з переломами черепа і проникненням уламків кістки в речовину мозку або без проникнення, але так, що стає видно головний мозок (такі травми часто супроводжуються заражениям і абсцесом або менінгітом).
- 3. Вогнищеві: часто ЧМТ виявляється в ударах і струсах мозку, стисненні, зокрема гематомою.
- 4. Дифузні (дифузне аксональне пошкодження мозку): нерідко супроводжується комою і має негативний прогноз (хворий може назавжди залишитися у вегетативному стані).
Травму голови слід підозрювати за таких обставин: падіння з висоти; стрибки у воду; сильний удар по голові або тулубу; дорожньо-транспортні пригоди; ураження блискавкою; ураження електричним струмом; вибух.
ЧМТ можуть бути легкого, середнього і тяжкого ступенів. Залежно від складності, варіюють симптоми, прогноз, тривалість лікування і реабілітації постраждалого.
Ознаки черепно-мозкової травми. Ознаки черепно-мозкової травми: • рани, синці в ділянці голови та обличчя; сонливість; • сплутаність або втрата свідомості; • сильний біль або відчуття тиску в голові, шиї; • поколювання або втрата чутливості в пальцях рук та ніг; • втрата рухових функцій кінцівок; • деформація в ділянці голови; • судоми; • утруднене дихання; • порушення зору; • нудота; • блювота; • стійкий головний біль; • втрата рівноваги; • виділення крові та/або ліквору (прозора рідина) з ротової та/або носової порожнини та вуха.
Наслідки ЧМТ. Значна частина травм голови легкого ступеня залишається недіагностованою, адже зазвичай вважають, що легкий удар не має жодних наслідків.
Проте серед наслідків ЧМТ часто трапляються такі: • порушення координації рухів, ходи, дисфункція верхніх кінцівок; • порушення сну, стомлюваність; • безпричинне занепокоєння, апатія, дратівливість; • порушення уваги і пам'яті, зниження розумових здібностей; • порушення роботи органів чуття (зору, слуху, тактильної чутливості); • медичні ускладнення: набута епілепсія, набряк або водянка головного мозку тощо.
Домедична допомога в разі черепно-мозкової травми. Послідовність дій немедичних працівників під час надання домедичної допомоги постраждалим, якщо виникла підозра на травму голови (черепно-мозкова травма):
1) переконатися у відсутності небезпеки;
2) зафіксувати шийний відділ хребта (шийний комірець, м'яка шина, фіксація руками);
3) провести огляд постраждалого, визначити, чи він притомний, чи дихає;
4) викликати бригаду екстреної (швидкої) медичної допомоги;
5) якщо в постраждалого відсутнє дихання, розпочати серцево-легеневу реанімацію;
- 6) якщо в постраждалого відсутні рани в ділянці голови та інші пошкодження:
а) укрити постраждалого термопокривалом/ковдрою; б) підтримати постраждалого психологічно; в) забезпечити постійний нагляд за постраждалим до прибуття бригади екстреної (швидкої) медичної допомоги; г) у разі погіршення стану постраждалого зателефонувати до диспетчера екстреної медичної допомоги, дотримувати його рекомендацій; г) у разі небезпеки евакуювати постраждалого на довгій транспортувальній дошці;
7) якщо в постраждалого є рани на голові та інші пошкодження:
- а) накласти пов'язки на рани; б) укрити постраждалого термопокривалом/ковдрою; в) підтримати постраждалого психологічно; г) забезпечити постійний нагляд за постраждалим до прибуття бригади екстреної (швидкої) медичної допомоги; ґ) у разі погіршення стану постраждалого зателефонувати до диспетчера екстреної медичної допомоги, дотримувати його рекомендацій; д) у разі небезпеки евакуювати постраждалого на довгій транспортувальній дошці
Лікування ЧМТ відбувається у два етапи: гострий (зняття симптомів, які супроводжують безпосередньо травму, у цьому разі може знадобитися хірургічне втручання) та реабілітаційний (передбачає медикаментозне відновлення після травми і реабілітацію втрачених функцій через пошкодження мозку). В ефективності реабілітації велику роль відіграє час: реабілітаційні заходи треба починати не пізніше одного місяця після травми (залежно від ступеня ураження).
- 1. Що таке гіпотермія? 2. Який механізм розвитку первинної гіпотермії? 3. Дайте стислу характеристику ступенів гіпотермії. 4. Яку домедичну допомогу надають у разі гіпотермії? 5. Яка профілактика гіпотермії? 6. Назвіть види та ознаки черепно-мозкової травми. 7. Яка відмінність між гіпотермією та обмороженням? 8. Чим небезпечна черепно-мозкова травма?
11А.Б 13.05.2022. Тема: Надання домедичної допомоги при травмі ока
Відповісти на тестові завдання та надіслати на поштову скриньку: pdo130313@gmail.com
Травма очей - це...
Якщо в очі отрапило дрібне стороннє тіло,що треба зробити?
При пошкодженні очей та наявності стороннєго предмета потрібно:
При потраплянні в очі хімічних розчинів треба...
Що повинно бути першим у алгоритмі надання домедичної допомоги при травмі очей?
Якщо сталася важка контузія або глибоке проникаюче поранення ока, відкривається кровотеча, яку потрібно зупинити якомога швидше. Для цього потрібно ....
Пошкоджену ділянку ока при термічному опіку необхідно ....
Чи потрібно доглядати постійно за постраждалим після першої домедичної допомоги?
11А.Б 06.05.2022. Тема: Надання домедичної допомоги при травмі ока
Ознайомитися з темою. Скласти 3 запитання та надіслатина поштову скриньку: pdo130313@gmail.com
ПОРЯДОК
надання домедичної допомоги постраждалим при травмах та пошкодженнях очей
1. Цей Порядок визначає механізм надання домедичної допомоги постраждалим при травмах та пошкодженнях очей не медичними працівниками.
2. У цьому Порядку термін «пошкодженнях очей» вживається у такому значенні – це вплив на орган зору різних пошкоджуючих факторів, що може викликати порушення його функції або втрату зору.
Інші терміни вживаються у значеннях, наведених в Основах законодавства України про охорону здоров’я та інших нормативно-правових актах у сфері охорони здоров’я.
3. Послідовність дій при наданні домедичної допомоги постраждалим при травмах та пошкодженнях очей не медичними працівниками:
1) переконатися у відсутності небезпеки;
2) провести огляд постраждалого, визначити наявність свідомості, дихання;
3) викликати бригаду екстреної (швидкої) медичної допомоги;
4) допомогти постраждалому зайняти найбільш зручне положення;
5) при потраплянні в очі дрібних сторонніх тіл, наприклад бруду, піску, дерев’яних, металевих стружок, постраждалий може відчувати сильний біль і не в змозі відкрити очі в такому випадку:
а) попросити постраждалого покліпати;
б) обережно промити око теплою проточною водою;
в) прикрити око чистою, стерильною серветкою, яку закріпити лейкопластиром;
6) при пошкодженні очей та наявності стороннього предмета:
а) не видаляти сторонній предмет;
б) накласти чисту стерильну серветку на око навколо предмета, закріпити лейкопластиром, слід накладати пов’язку одночасно на два ока;
7) при потраплянні в очі хімічних розчинів промивати очі теплою проточною водою до приїзду бригади екстреної (швидкої) медичної допомоги;
8) якщо з очного яблука відбувається витік рідини, не промивати та не накладати пов’язки, не тиснути на очі з метою зупинки кровотечі. Постраждалому надати зручного положення;
9) забезпечити постійний нагляд за постраждалим до приїзду бригади екстреної (швидкої) медичної допомоги;
11А.Б 29.04.2022. Тема: Надання домедичної допомоги при опіках
Відповісти на тестові завдання. Відповіді надіслати на поштову скриньку: pdo130313@gmail.com
Поява пухирів, наповнених чорною рідиною, шоковий стан характерно для ступеню відмороження..
До глибоких опіків відносять:
Опіки є наслідком дії на тканини:
Що категорично не можна робити при термічних опіках ?
До якого ступеня відноситься опік, якщо присутні такі ознаки:
ураження більш глибоких шарів дерми ( власне шкіри), утворення пухирів, наповнених рідиною, сильний біль
Перша допомога при відмороженні:
У чому полягає перша допомога при невеликих за площею термічних і електричних опіках першого або другого ступенів?
Що не рекомендується виконувати під час надання домедичної допомоги при обмороженні
Як класифікують відмороження за тяжкістю та глибиною?
Тема: Надання домедичної допомоги при опіках
Ознайомитися з темою Відповісти на запитання . Відповіді надіслати на поштову скриньку: pdo130313@gmail.com
Надання домедичної допомоги в разі опіків і проникного поранення ока
Надання домедичної допомоги в разі опіків. Опік — це травма м'язової тканини або шкіри, спричинена дією тепла, електроенергії, хімічних речовин, тертя або випромінювання. Розрізняють опіки термічні, електротермічні, хімічні, радіаційні, комбіновані ураження та опіки бойовими запалювальними сумішами.
Найчастіше трапляються термічні опіки. Під час надання домедичної допомоги розрізняють опіки чотирьох ступенів.
- 1) І ступінь (еритема) — почервоніння шкіри, набряклість і біль, без пухирів (іл. 25.1);
- 2) ІІ-а ступінь (пухирі) — сильний біль із інтенсивним почервонінням, відшаруванням епідермісу з утворенням червоних, вологих пухирів, наповнених прозорою чи каламутною рідиною, які блідніють під час натискання (іл. 25.2);
- 3) ІІ-б ступінь — суха поверхня шкіри, що не блідне при натисканні (іл. 25.3);
- 4) III ступінь — суха біла або червона з тромбозом судин поверхня шкіри, під якою перебувають ушкоджені тканини (іл. 25.4).
Частіше трапляються поєднані ступені опіків.
Порядок надання домедичної допомоги постраждалим з опіками немедичними працівниками.
Основним завданням надання домедичної допомоги в разі опіків є проведення насамперед тих заходів, від яких залежить збереження життя постраждалого.
Перед наданням допомоги необхідно переконатися у відсутності небезпеки на місці події для себе та постраждалого від травмувального чинника, що вже діяв, і загрози від зовнішнього середовища. Якщо місце небезпечне, то треба дочекатися прибуття рятувальників. Потрібно погасити або скинути з постраждалого палаючий (за наявності полум'я) одяг, можна накинути на його тіло щільну тканину, щоб припинити доступ повітря до вогню (при цьому голову потерпілого не накривати, щоб запобігти ураженню дихальних шляхів та отруєнню продуктами горіння). Також можна засипати палаючу ділянку одягу землею, піском, снігом або облити її водою. Акуратно прибрати з постраждалої людини тліючі залишки речей, що не потрапили в рану. Не можна віддирати прилиплий до обпеченого тіла одяг та торкатися до обпечених ділянок руками.
Необхідно перед оглядом та початком надання постраждалому домедичної допомоги одягнути одноразові гумові або латексні рукавички і тільки після цього надавати йому допомогу.
Перед тим як надавати допомогу постраждалому, треба отримати від нього пряму або непряму згоду (якщо він притомний).
Спочатку необхідно:
- - швидко провести огляд постраждалого для визначення, чи він притомний і дихає;
- - самостійно (або попросити когось) викликати бригаду екстреної (швидкої) медичної допомоги;
- - якщо в постраждалого відсутнє дихання, відновити прохідність дихальних шляхів та негайно розпочати проведення серцево-легеневої реанімації;
- - визначити ступінь опіків.
За наявності в постраждалого опіків першого і/або другого ступеня охолодити місце опіку прохолодною, але не крижаною водою, не можна використовувати лід (іл. 25.5): після охолодження накрити ушкоджену ділянку чистою вологою серветкою; пухирі не слід спеціально проколювати, але якщо вони розірвались, то накласти чисту, стерильну пов'язку.

Іл. 25.5. Охолодження місця опіку прохолодною водою
У разі виявлення в постраждалого опіків третього і/або четвертого ступеня накрити місце опіку чистою, стерильною серветкою.
За наявності ознак шоку, надати постраждалому протишокове положення — положення з опущеною головною частиною тіла (іл. 25.6).
Опіки навколо рота і носа можуть свідчити про ушкодження верхніх дихальних шляхів і легень, тому слід контролювати прохідність дихальних шляхів. За підозри на опік дихальних шляхів або легень, треба постійно спостерігати за диханням!
Не слід використовувати в разі опіків мазі, гелі й інші засоби до прибуття бригади екстреної (швидкої) медичної допомоги.

Іл. 25.6. Протишокове положення (положення з опущеною головною частиною тіла)
У разі опіку, спричиненого хімічними речовинами, місце ушкодження слід постійно промивати чистою водою кімнатної температури до прибуття бригади екстреної (швидкої) медичної допомоги.
Також необхідно забезпечити постійний нагляд за постраждалим до приїзду бригади екстреної (швидкої) медичної допомоги, а в разі погіршення його стану повторно зателефонувати диспетчеру екстреної медичної допомоги.
Надання домедичної допомоги в разі проникного поранення ока. Проникним пораненням очного яблука називають таке поранення, за якого предмет, яким його завдано, спочатку ушкоджує оптичний апарат: проникає через усю товщу зовнішньої оболонки ока (склери або рогівки), часто й кришталик та склисте тіло (іл. 25.7). У складніших випадках ушкоджується сітківка і навіть зоровий нерв, що може спричинити зниження зорових функцій і навіть цілковиту сліпоту, а також призвести до втрати неушкодженого ока.
Порядок надання домедичної допомоги постраждалим з проникним пораненням ока немедичними працівниками. Перед наданням допомоги треба переконатись у відсутності небезпеки на місці події для себе та постраждалого від травмувального чинника, що вже діяв, загрози від зовнішнього середовища та загрози від постраждалого і тільки після цього надавати допомогу. Якщо місце небезпечне, то треба дочекатися прибуття рятувальників. Перед тим як надавати допомогу постраждалому, слід отримати його пряму або непряму згоду (якщо він притомний).
Надаючи допомогу постраждалому, не забувайте про власну безпеку! Необхідно перед оглядом та початком надання домедичної допомоги надягнути одноразові гумові або латексні рукавички!
Послідовність дій має бути такою:
- - потрібно швидко провести огляд постраждалого, визначити, чи він притомний і дихає;
- - бажано установити характер ушкодження ока та уточнити скарги;
- - не слід видаляти сторонній предмет з ока;
- - самостійно (чи з кимось) викликати бригаду екстреної (швидкої) медичної допомоги;
- - допомогти постраждалому зайняти найбільш зручне положення;
- - необхідно накласти жорсткий щиток (іл. 25.8) на око, щоб він спирався на край очної ямки (орбіти) і не торкався повік (не накладати компресійну пов'язку) (іл. 25.9).
Якщо сторонній предмет стирчить з ока, то він не повинен торкатися жорсткого щитка. У таких випадках можна використовувати імпровізовані щитки. Зверху на щиток покласти чисту стерильну серветку та закріпити її лейкопластиром і потім накласти пов'язку одночасно на обидва ока (бінокулярна пов'язка). Це потрібно для уникнення зайвих рухів травмованим оком, тому що очі є парним органом і рухаються синхронно, тобто коли рухається здорове око, то рухається одночасно і травмоване, що може значно погіршити наслідки травми (іл. 25.10).
Надання домедичної допомоги постраждалим з проникним пораненням ока в тактичних умовах.
1. Виконайте швидкий польовий тест на гостроту зору. З'ясуйте, що може бачити поранений: почніть з друкованих літер, рахунку пальців, далі рухи руками та реакція на світло.
2. Накладіть на око важкорухомий захисний жорсткий щиток для очей (не очну пов'язку!), щоб він спирався на краї очної ямки і не торкався повік; накладіть пов'язку і на друге око, щоб обмежити рухи ушкодженого ока.
3. Для попередження розвитку інфекції дайте пораненому з його індивідуальної аптечки таблетку ципрофлоксацину 500 мг і не застосовуйте жодного місцевого лікування.
- 1. Що називають опіком та які розрізняють ступені опіків під час надання домедичної допомоги? 2. Який порядок надання домедичної допомоги постраждалим з опіками? 3. Що не слід використовувати, рятуючись від наслідків опіків? 4. Що називають проникним пораненням ока?
- 5. Який порядок надання домедичної допомоги постраждалим у разі проникного поранення ока? 6. Який порядок надання домедичної допомоги постраждалим у разі проникного поранення ока в тактичних умовах?
11А.Б 15.04.2022.
Тема: Надання домедичної допомоги в разі переломів
Відповісти на тестові завдання . Відповіді надіслати на поштову скриньку: pdo130313@gmail.com

Який вид травми зображено на малюнку?
Ознаками відкритого перелому є:
Чи можна самим перевіряти рухливість кісткових уламків, управляти їх
Зазначте правильне визначення, що таке іммобілізація
Позначте загальні правила надання домедичної допомоги при відкритому переломі кінцівки
При переломі плеча фіксують:
11А.Б 08.04.2022.-15.04.2022.
Тема: Надання домедичної допомоги в разі переломів
Ознайомитися з темою. Відповісти на запитання . Відповіді надіслати на поштову скриньку: pdo130313@gmail.com
Надання домедичної допомоги в разі переломів.
Порядок надання домедичної допомоги постраждалим у разі переломів визначає механізм їх виникнення, якщо є підозра на травми кісток кінцівок.
Основним завданням надання домедичної допомоги постраждалому з переломами є проведення насамперед тих заходів, від яких залежить збереження життя.
Переломом називають часткове або повне порушення цілісності кістки, спричинене впливом на неї механічної сили, яка створює навантаження, що перевищує міцність кістки, котра травмувалася насильно або в результаті падіння, удару. Також він може бути наслідком патологічного процесу, пухлини, запалення тощо. Тобто залежно від причини виникнення розрізняють травматичні й патологічні (нетравматичні) переломи. У бойових умовах у результаті поранень кулями або уламками виникають вогнепальні переломи, які супроводжуються пошкодженням цілісності м'яких тканин і шкірних покривів.
Є кілька класифікацій переломів, найбільш важливою є та, що поділяє їх за ушкодженням зовнішніх покривів тіла на відкриті та закриті. Закритими називають переломи з частковим або повним порушенням цілісності кістки без ушкодження цілісності шкіри і слизових оболонок у ділянці перелому (іл. 24.1). Ознаками закритого перелому кісток кінцівки є неприродне положення кінцівки; біль у ділянці рани; деформації кінцівки; патологічна рухливість у кінцівці; крепітація (хрускіт) — тертя уламків кісток у місці перелому; гематома (збільшення кінцівки в об'ємі, що виникає внаслідок скупчення крові в тканинах у ділянці травми через розрив кровоносних судин); порушення функцій ушкодженої кінцівки.
Відкритий перелом — це пошкодження цілісності кістки з одночасним пошкодженням шкірних покривів (появою рани або декількох ран) у ділянці перелому. За відкритих переломів шкіра може пошкоджуватися як від зовнішнього впливу, так і внаслідок травми кістковими уламками. Рана в цьому випадку стає вхідними воротами для збудників інфекції, тому для людини відкриті переломи значно небезпечніші, ніж закриті (іл. 24.2). Також може бути ушкодження нервів, м'язів, кровоносних судин з кровотечею та виникненням стану шоку в постраждалого (патологічного процесу, що гостро розвивається та загрожує життю внаслідок зміни функцій життєвих систем організму, що супроводжується порушенням дихання і кровообігу).
Ознаки відкритого перелому кісток кінцівки: наявність рани в місці перелому; кровотеча з рани; біль у ділянці рани; порушення функцій ушкодженої кінцівки; неприродне положення кінцівки; патологічна рухливість у кінцівці; крепітація (своєрідний хрускіт) у місці перелому; наявність уламків кістки в рані.
Вогнепальні переломи класифікують за видом снаряда, що ранить: кульові, уламкові, мінно-вибухові, унаслідок дії вибухової хвилі; за характером поранення: відкриті (іл. 24.3), закриті, наскрізні, сліпі: дотичні, проникні та непроникні в суглоб; а також за іншими ознаками. До закритих належать переломи внаслідок впливу дії вибухової хвилі, враховуючи її специфічні особливості, що має чимало схожого із загальним впливом кулі або уламка.
Порядок надання домедичної допомоги постраждалим у разі переломів визначає механізм її здійснення, якщо є підозра на травми кісток кінцівок.
Основним завданням надання домедичної допомоги під час переломів є проведення насамперед тих заходів, від яких залежить збереження життя постраждалого.
Перед наданням допомоги необхідно переконатися у відсутності небезпеки на місці події для себе та постраждалого від травмувального чинника, що вже діяв, і загрози від зовнішнього середовища. Якщо місце небезпечне, то треба дочекатися прибуття рятувальників.
Необхідно перед оглядом та початком надання постраждалому домедичної допомоги одягнути одноразові гумові або латексні рукавички (іл. 24.4) і тільки після цього надавати йому допомогу.
Перед тим як надавати допомогу постраждалому, треба отримати від нього пряму або непряму згоду (якщо він притомний).
Спочатку треба швидко провести огляд постраждалого для визначення, чи він притомний і дихає;
- - самостійно (або попросити когось) викликати бригаду екстреної (швидкої) медичної допомоги;
- - якщо в постраждалого відсутнє дихання, потрібно негайно розпочати серцево-легеневу реанімацію;
- - визначити характер перелому — відкритий чи закритий.
За наявності в постраждалого ознак відкритого перелому слід:
- - звільнити рану від одягу, за необхідності розрізати одяг над нею (за можливості, по шву) і визначити, чи дійсно потрібно накладати джгут на кінцівку для зупинки артеріальної кровотечі (іл. 24.5);
- - за необхідності зупинки артеріальної кровотечі потрібно накласти джгут вище за рану, але не в ділянці перелому (іл. 24.6);
- - за відсутності артеріальної кровотечі накласти чисту, стерильну пов'язку на рану;
- - допомогти постраждалому вибрати таке зручне положення, яке найменше завдаватиме йому болю;
- - для попередження виникнення в постраждалого травматичного шоку іммобілізувати (знерухомити) пошкоджену кінцівку за допомогою стандартного обладнання (шин) чи підручних засобів (шок — це патологічна зміна функцій життєвих систем організму, що супроводжується порушенням дихання і кровообігу).
Заборонено вправляти кінці та уламки зламаних кісток, накладати шину до рани або фіксувати до місця перелому. Слід також:
- - укрити постраждалого термопокривалом/покривалом (іл. 24.7), яке допоможе зберегти тепло організму постраждалого або, навпаки, захистить його від дії прямих сонячних променів;
- - забезпечити постійний нагляд за постраждалим до прибуття бригади екстреної (швидкої) медичної допомоги;
- - за наявності можна дати постраждалому ненаркотичний знеболювальний засіб;
- - надати постраждалому психологічну підтримку, заспокоїти.

Іл. 24.7. Термопокривало в упаковці
Домедичну допомогу під час усіх травм кінцівок треба надавати, як у разі переломів, доки не стануть відомі результати рентгенограми.
За наявності в постраждалого ознак закритого перелому, слід:
- - допомогти йому вибрати зручне положення, яке найменше завдаватиме болю;
- - іммобілізувати (знерухомити) пошкоджену кінцівку за допомогою стандартного обладнання (шин) чи підручних засобів;
- - укрити постраждалого термопокривалом/покривалом;
- - забезпечити постійний нагляд за постраждалим до прибуття бригади екстреної (швидкої) медичної допомоги;
- - надати постраждалому психологічну підтримку, заспокоїти;
- - за погіршення стану постраждалого до приїзду бригади екстреної (швидкої) медичної допомоги повторно зателефонувати диспетчеру екстреної (швидкої) медичної допомоги.
Накладання шин на верхню та нижню кінцівки
Пригадайте з уроків «Основи здоров'я» та «Біологія», що таке шиті і в яких випадках їх використовують.
Порядок надання домедичної допомоги постраждалим під час переломів визначає механізм її здійснення в разі підозри на травми кісток кінцівок.
У разі переломів верхніх та нижніх кінцівок проводять їх іммобілізацію (знерухомлення) для: • попередження подальшого зміщення кісткових уламків і травмування ними інших тканин та органів; • попередження виникнення травматичного шоку; • перетворення закритого перелому на відкритий з подальшим пошкодженням усіх тканин — кровоносних судин, нервів, зв'язок, м'язів та шкіри; • попередження поширення інфекції в кінцівках.
Іммобілізація — це досягнення стану нерухомості пошкодженої частини тіла, зазвичай кінцівки або хребта та інших кісток, накладенням шин від моменту отримання травми до надання медичної допомоги. Для її проведення використовують стандартне обладнання (шини) або підручні засоби.
Загальні принципи накладання шин на кінцівки
1. Підготовка постраждалого до накладання шини. Перед проведенням іммобілізації постраждалого потрібно заспокоїти, пояснити свої дії, розслабити стискаючі частини одягу, з травмованої руки зняти прикраси та годинник (за наявності, з метою попередження її набряку та подальшого ушкодження).
2. За відкритого перелому перед накладанням шини, у разі значної кровотечі, необхідно накласти на кінцівку джгут, на рану — стерильну пов'язку, але під час фіксації (закріплення) шини не можна закривати місце, де накладений джгут, щоб була можливість коригувати стан останнього.
3. Шину не можна накладати з того боку, де зламана кістка виступає назовні.
4. Під час іммобілізації кінцівки попередньо треба надати їй нормальне фізіологічне положення, а якщо це неможливо, то таке, за якого кінцівка найменше травмуватиметься.
5. У разі закритих переломів перед накладанням транспортної шини треба злегка витягнути травмовану кінцівку, що зазвичай зменшує зміщення уламків і відповідно послаблює їхній тиск на прилеглі м'які тканини. Але цього не можна робити в разі відкритих переломів, тому що забруднені уламки кістки із рани перемістяться в м'які тканини і додатково інфікуватимуть рану.
6. У разі відкритих переломів перед накладанням транспортної шини вправлення кісток не виконують, а накладають стерильну пов'язку і кінцівку фіксують у тому положенні, у якому вона перебувала в момент травмування.
7. Шини для іммобілізації потрібно накладати поверх одягу і взуття постраждалого, які лише за необхідності розрізають. Це дає можливість уникнути додаткової травматизації пошкодженої кінцівки під час роздягання постраждалого, а також одяг та взуття виконують роль додаткових прокладок між шкірою і шинами. Між шиною і кінцівкою постраждалого треба прокласти м'яку ватно-марлеву прокладку або інший м'який матеріал для попередження стискання тканин у місцях кісткових виступів. Накладаючи шини поверх одягу або взуття, такі прокладки підкладають тільки в місцях кісткових виступів.
8. У разі переломів передпліччя, стегна, гомілки шини можна робити прямими, а в разі перелому плеча шину треба накласти від середини лопатки здорового боку через спину, обігнути плечовий суглоб, опустити уздовж плеча до ліктьового суглоба, потім вона має бути вигнута під прямим кутом і досягнути по передпліччю до основи пальців кисті.
9. Моделювання шини (підгонка її під розмір пошкодженої кінцівки) необхідно проводити на кінцівці того, хто буде накладати шину, щоб не порушувати положення травмованої кінцівки. Моделювання шини на пошкодженій кінцівці постраждалого призведе до її грубої травматизації та значно підсилить біль (іл. 24.8).

Іл. 24.8. Моделювання шини та накладання її в разі перелому плеча

Іл. 24. 9. Рука з переломом кісток підвішена на косинці
10. Іммобілізована кінцівка перед транспортуванням постраждалого в холодну пору року має бути обов'язково утеплена для запобігання відмороженню.
11. Шини мають бути такої довжини, щоб вони фіксували не менше двох суглобів у разі таких переломів: передпліччя — променево-зап'ястковий і ліктьовий суглоби; гомілки — гомілковостопний і колінний суглоби. Три суглоби треба фіксувати в разі: а) перелому плеча — плечовий, ліктьовий і променево-зап'ястковий; стегна — усі суглоби нижньої кінцівки (кульшовий, колінний та гомілковостопний), притому з трьох боків. Зовнішня шина має бути накладена вподовж від стопи до пахви, внутрішня — від стопи до пахвинної ділянки, задня — від стопи до сідничної складки. У пахву з боку пошкодження до накладення шини треба вкласти ватно-марлеву прокладку або згорнуту косинку чи шматок матерії. Відповідна фіксація двох або трьох суглобів травмованої кінцівки в постраждалого необхідна для попередження посилення болю під час його транспортування, який може спричинити більш виражені прояви травматичного шоку, що може призвести й до летального результату.
12. Шини потрібно щільно прикріплювати до травмованої кінцівки бинтуванням. За браку перев'язувальних засобів шини фіксують кількома хустками, шматками бинта, тасьми, мотузки, ременями тощо. Їхні вузли треба фіксувати із зовнішнього боку кінцівки, рекомендовано фіксуючі пов'язки накладати по дві вище та нижче за місце перелому.
13. Після накладення шин у разі переломів кісток руки її підвішують на косинці (іл. 24.9).
14. У разі перелому кісток кисті в долоню попередньо вкладають шматок вати або тканини та іммобілізують шиною, яку прикладають до долонної поверхні.
15. У разі перелому кісток стопи необхідно накладати дві шини. Першу, яка попередньо змодельована за контуром задньої поверхні гомілки, накладати від кінчиків пальців по підошовній поверхні стопи, потім під прямим кутом уздовж задньої поверхні гомілки до колінного суглоба. Другу накладають з обох боків гомілки у формі літери U уздовж її зовнішньої поверхні, щоб вона охопила підошовну поверхню стопи на зразок стремена. Шини прибинтовують до кінцівки.
Іммобілізацію зазвичай треба виконувати удвох: один із тих, хто надає допомогу, обережно піднімає кінцівку так, щоб не допустити зсуву уламків, а другий — щільно і рівномірно прибинтовує шину до кінцівки, починаючи від її периферії. Кінці пальців, якщо вони не пошкоджені, потрібно залишати відкритими для контролю за кровообігом. Під час перекладання постраждалого на ноші одна людина має тримати ушкоджену кінцівку.
До і після накладення шини треба перевіряти наявність кровообігу в травмованій кінцівці. Запитати в постраждалого, чи не німіють у нього кінчики пальців пошкодженої кінцівки, та перевірити стан пальців на ній — вони мають бути теплими на дотик і мати рожевий колір нігтів. Доцільно порівняти їх стан з показниками на здоровій кінцівці. Якщо постраждалий скаржиться на оніміння в них, то треба послабити пов'язку.
Види шин. Для накладання шин на кінцівки в разі переломів використовують кілька видів стандартного обладнання (шин).
Драбинчасті шиті (Крамера) добре моделюються, але перед накладанням їх необхідно обмотувати м'яким матеріалом з метою профілактики пролежнів.
Лубкові шини не моделюються. Сітчасті шини придатні для іммобілізації дрібних кісток, зокрема стопи або кисті.
Шина Дітерихса дає змогу іммобілізувати та витягнути пошкоджену ногу.
Пневматичні шини для іммобілізації треба накачувати повітрям, і їх легко пошкодити, що спричинить утрату їхніх іммобілізаційних властивостей.
Вакуумні шини наповнені гранулами. Щоб таку шину використати для іммобілізації, з неї необхідно, навпаки, викачати повітря за допомогою вакуумного насоса.
До сучасних шин належать гнучка шина зразка SAM (США) та шина Kendrick (Китай). В Україні й інших країнах ці шини набувають популярності.
Шина зразка SAM виготовлена з тонкої пластини алюмінію, покритої шаром ізолювального пінополіуретанового матеріалу, тому вона легка й компактна. У шини немає гострих кутів, вона гнеться у будь-якому напрямку і не ламається під час деформації (іл. 24.10). Виробляють шину у двох варіантах: тактична шина для використання під час бойових дій та цивільна. Відрізняються вони за кольором та жорсткістю — тактична жорсткіша, ніж цивільна.
Незважаючи на свою гнучкість, шина добре зберігає форму і під час надання домедичної допомоги дає змогу надійно та акуратно зафіксувати травмовані ділянки — переломи, вивихи та інші травми (іл. 24.11).

Іл. 24.10. Шина зразка SAM (тактична)

Іл. 24.11. Варіанти застосування шини зразка SAM
Особливості накладення шини SAM на руку або гомілку:
- - шину необхідно змоделювати за формою пошкодженої кінцівки;
- - для підтримки зап’ястка або передпліччя шину потрібно накласти навколо ліктя так, щоб два суглоби вище та нижче за місце перелому були знерухомлені;
- - відтак зафіксувати шину на кінцівці за допомогою бинта, бандажа або інших фіксуючих матеріалів: мотузки, скотчу, пластиру тощо. Матеріал, що фіксує, має бути достатньо туго затягнутий, щоб щільно утримував шину на місці, але не перешкоджав кровообігу;
- - після закінчення фіксації потрібно оглянути кінцівку, чи немає ознак порушень кровообігу. За їх наявності (холодні пальці, відчуття оніміння або відсутність пульсу), треба упевнитися, що краї шини не перешкоджають кровообігу (наприклад, не тиснуть на підпахвову ділянку), та заново накласти фіксуючу пов’язку.
Шину Kendrick використовують під час перелому стегна (іл. 24.12).

Іл. 24.12. Шина Kendrick: а — згорнута; б — розгорнута; в — на класе на на нижню кінцівку
Протипоказаннями до використання шини Kendrick є наявність ран у ділянках коліна, стегна, таза, гомілки чи щиколотки, а також — переломів кісток гомілки, травми гомілково-ступневого суглоба, травматичної ампутації нижньої кінцівки.
Особливості іммобілізації нижньої кінцівки за допомогою шини Kendrick. Іммобілізацію треба проводити удвох, а краще — утрьох (рятівник і два помічники).
Перший помічник фіксує постраждалого. Другий звільняє уражену кінцівку від взуття та одягу, щоб можна було визначити пульс, рухливість і чутливість пальців нижче від місця поранення. Потім порівнюють ці показники з аналогічними на здоровій кінцівці.
Рятівник накладає джгут-турнікет на травмовану кінцівку, якщо пульс відчутний — турнікет не затягує, а просто залишає на кінцівці. Коловорот турнікета розміщений на передній поверхні стегна. Рятівник визначає необхідну довжину шини, примірявши її до нетравмованої ноги. Довжина шини має перевищувати довжину неураженої ноги приблизно на 30,5 см. П'яткова частина трубки шини (останній сегмент з фіксатором) має повністю виступати за п'ятку кінцівки (іл. 24.13).
Потрібно підготувати манжету, щоб ремінь для витягування (червоний, призначений для витягування кінцівки) був укорочений за рахунок ременя фіксації (жовтий з петлею). Зелений ремінь має бути послаблений.
Рятівник стабілізує кінцівку, здійснює витягування її по осі. Помічник накладає манжету з петлею на щиколотку (іл. 24.14) та проводить витягування травмованої кінцівки по осі упродовж усієї процедури іммобілізації до надійної фіксації її положення (іл. 24.15).

Іл. 24.13. Іммобілізація нижньої кінцівки за допомогою шини Kendrick

Іл. 24.14. Накладена манжета з петлею на щиколотку

Іл. 24.15. Витягування травмованої кінцівки за віссю
Відтак треба перевірити наявність пульсу на артеріях щиколотки, рухливість і чутливість пальців та порівняти ці дані з показниками на нетравмованій кінцівці.
Під час транспортування постраждалого необхідно контролювати пульс на травмованій кінцівці та здійснювати підтягування шини під час послаблення її натягу. Тракцію (від латин. tractio — тяга), тобто витягування травмованої кінцівки, треба проводити до досягнення нею довжини здорової кінцівки або до зняття больового синдрому.

Іл. 24.16. Підручні засоби для іммобілізації
Якщо правильно накладено шину, у постраждалих значно послаблюються біль та судоми м'язів.
За відсутності стандартних засобів іммобілізації, можна використати будь-які підручні засоби — гілки дерев, палиці, дошки, лижі та лижні палиці, картон, фанеру, малу саперну лопатку тощо (іл. 24.16).
Розмір підручних засобів для іммобілізації кінцівок повинен бути достатнім для створення надійної фіксації як мінімум двох суміжних суглобів (вище та нижче за місце перелому). Обов'язково треба покласти м'які прокладки (наприклад ватно-марлеву або тканинну) між жорсткими предметами та кінцівкою, на яку накладають шину. У ділянки суглобів та чутливих зон, наприклад пахвової, треба покласти більш товсті прокладки.
Іммобілізуючи плече підручними засобами (палиці, дощечки тощо), необхідно дотримувати певних умов: з внутрішньої сторони верхній кінець імпровізованої шини повинен доходити до пахвової западини, а із зовнішньої сторони другий її кінець повинен виступати за плечовий суглоб, а нижні кінці — за лікоть. Після накладання таких шин їх прив'язують нижче і вище за місце перелому до плечової кістки, а передпліччя фіксують за допомогою косинки (іл. 24.17).

Іл. 24.17. Іммобілізація передпліччя, кисті та плеча за допомогою підручних засобів
Шини фіксують чотирма вузлами: два вище та два нижче за місце перелому й закріплюють за допомогою фіксуючих пов'язок. Якщо перелом у нижній частині ноги, то шина має виступати вище за коліно й нижче за гомілку. За наявності перелому стегна, треба розмістити жорсткі предмети з обох боків пошкодженої кінцівки так, щоб знерухомити стегно, коліно та гомілку (іл. 24.18). Ззовні шину мають накладати від стопи до пахви, зсередини — від стопи до промежини.

Іл. 24.18. Накладена шина з підручних засобів на нижню травмовану кінцівку
- 1. Яке основне завдання надання домедичної допомоги під час перелому? 2. Що має зробити рятівник перед надаванням допомоги? 3. Який порядок надання домедичної допомоги під час перелому? 4. З якою метою проводять іммобілізацію під час переломів і вивихів кінцівок? Назвіть загальні принципи накладання шин. 5. Що використовують для іммобілізації верхніх та нижніх кінцівок? 6. На кому необхідно проводити моделювання шини?
11А.Б 01.04.2022.
Тема:Повний огляд пораненого, зупинка всіх інших видів зовнішніх кровотеч.
Відповісти на тестові завдання Відповіді надіслати на поштову скриньку: pdo130313@gmail.com
Запитання1В якій зоні тактичних умов проводять повний огляд пораненого?
Хто проводить повний огляд пораненого?
План повного огляду такий:
Голову оглядають:
Як перевіряється наявність дихання?
Кількість дихальних рухів людиною за 10 секунд
Огляд хребта, спини та сідниць проводять:
При виявленні критичної кровотечі тампонування здійснюється:
11А БТема:Повний огляд пораненого, зупинка всіх інших видів зовнішніх кровотеч. Тактично значущі ознаки шоку в поранених
Ознайомитися з темою Відповісти на 4 запитання Відповіді надіслати на поштову скриньку: pdo130313@gmail.com
Як вам вже відомо (див. § 18), у зоні тактичних умов (жовтій зоні) поранений перебуває у відносно безпечному місці, що дає змогу провести його огляд щодо виявлення загрозливих для життя станів та їх усунення (первинний огляд за алгоритмом MARCH, див. § 19).
Згодом, якщо цьому сприяє тактична обстановка, пораненому проводять вторинний огляд — повний огляд у межах тактичної обстановки, щоб виявити всі травми і поранення, що не були діагностовані під час первинного огляду. Рішення про його проведення приймають, залежно від тактичної ситуації та за наказом командира підрозділу. У процесі проведення вторинного огляду в міру виявлення ушкоджень пораненому надають домедичну допомогу і готують до евакуації. Як зазначалося, за цих умов на початковому етапі доступними засобами для надання домедичної допомоги є індивідуальна аптечка пораненого бійця та бійця, який надає йому домедичну допомогу. Відтак командир підрозділу може залучити бойового медика взводу або старшого бойового медика роти, у наплічнику якого є додаткові ресурси для рятування життя пораненого.
Основний пріоритет у ході вторинного обстеження пораненого — це ваша власна безпека. Поки ви живі, у пораненого бійця є шанс на порятунок. Переконайтеся, що вам нічого не загрожує. Перш ніж працювати з пораненим, оцініть тактичну ситуацію, забезпечте вогневе прикриття зони надання допомоги. Переконайтесь, що поранений роззброєний. За необхідності евакуюйте його в безпечніше місце.
Отже, вторинний огляд проводять після зупинки масивних загрожуючих життю кровотеч з кінцівок, забезпечення прохідності дихальних шляхів, перевірки дихання та ліквідації проникаючого поранення грудної клітки (за цих обставин бронежилет буде розстебнутим, а передня бронепластина відкинута набік або й догори залежно від конструкції бронежилета).
Оглядають як притомних поранених, так і поранених з порушеною і збереженою свідомістю. Поранені не завжди можуть скаржитися на рани, які їх менше турбують, але які часто є не менш небезпечними.
Огляд проводять, стоячи на одному коліні: 1) це положення низького старту, що в разі небезпеки дає змогу швидше переміститися в укриття; 2) вільне коліно допоможе здійснити фізичний вплив на пораненого в разі його неадекватної поведінки.
Повний огляд відбувається в положенні пораненого на спині за умов забезпечення в непритомного пораненого прохідності дихальних шляхів (див. § 21). Із цією метою доцільно встановити носогорловий повітровід.
План повного огляду такий: 1) голова; 2) шия; 3) грудна клітка; 4) живіт; 5) таз; 6) ноги; 7 ) руки; 8) хребет, спина і сідниці.
Загальні правила вторинного огляду такі:
- побачити і промацати всі доступні місця тіла пораненого;
- знайти рани, які не помітили під час первинного огляду. Щоразу, коли ви бачите рани або кров на рукавицях, слід негайно обробити виявлену рану й зупинити виявлену кровотечу, надаючи перевагу компресійним пов'язкам, перш ніж продовжувати огляд;
- виявити порушення анатомічної цілісності кісток (вкорочення кінцівок, викривлення по осі, рухливість там, де цього не повинно бути, крепітація — хрускіт під час тертя кісткових відламків один до одного, припухлість, біль (якщо поранений притомний)).
Отже, незначні кровотечі доцільно зупиняти шляхом накладання компресійної пов’язки. Із цією метою доцільно скористатися ізраїльським бандажем або його аналогами.
Послідовність вторинного огляду. Огляд голови починають з перевірки купола шолома на цілісність і наявність осколків. Зупинені шоломом великі осколки можуть частково проникати в череп, тоді знімання шолома становить небезпеку для життя бійця. Тому спершу руками проходять під шоломом і перевіряють наявність крові, що може свідчити як про тупу, так і проникну травму голови. За відсутності крові в шоломі, розстібають фіксатор і плавним рухом знімають шолом, притримуючи голову. Цю маніпуляцію краще виконувати удвох.
Верх голови, боки і потилицю оглядають і промацують. Звертають увагу, чи немає підтікання з вух і носа рідини жовтуватого або кривавого відтінку, що може свідчити про тяжку травму голови або контузію. Шолом на пораненого одягають повторно.
Оглядають шию для виявлення кровотечі, симптомів стрімкого розвитку напруженого пневмотораксу (роздуті шийні вени, зміщена гортань). Промацують хребці шийного відділу хребта (від основи черепа до початку грудних хребців).
Ретельно оглядають пахвові ділянки, які незахищені бронеелементами і через велику кількість складок одягу можуть приховати масивну кровотечу з пахвової і плечової артерій. У разі виявлення критичної кровотечі в цій зоні необхідно негайно вжити заходів для її зупинки (Див. § 20).
Зніміть передній модуль бронежилета постраждалого, якщо він ще не був знятий для обробки ран грудної клітки під час виявлення порушення дихання під час первинного обстеження.
Розстебніть одяг, огляньте і промацайте грудну клітку спочатку спереду, а потім з боків. Після огляду грудної клітки — одягніть пораненого. У холодну пору року та в разі значної втрати крові грудну клітку оглядають під одягом.
Огляд живота проводять шляхом плавного промацування 4-х умовних зон навколо пупа, склавши руки одна на одну. Глибина натискання становить близько 4-6 см. У нормі всі чотири квадрати повинні бути однаковими на дотик.
Перевіряючи цілісність кісток таза, спершу знайдіть виступаючі місця на кістках таза і натисніть спершу до середини, потім зверху вниз. Робіть це дуже повільно! Якщо кістки почнуть зміщатися, ви зразу ж це відчуєте і мусите негайно зупинити тиск!
Далі промацайте по черзі руки і ноги, стежачи, чи є відхилення і кров.
Нарешті підійміть ближчу до вас руку пораненого, переведіть її за його голову, дальшу руку перекиньте через груди, схрестіть ноги пораненого в щиколотках, візьміть його за плече та стегна і перекотіть до себе, сперши на свої коліна. У цьому положенні промацайте решту хребта від плечей до сідниць, далі — всю площу спини та сідниць, зважаючи, чи там є кров. Після цього покладіть пораненого на спину.
Повний огляд, незважаючи на його довгий опис, повинен відбуватися швидко і тривати не більше хвилини. Тривалість огляду зростає тільки на час надання допомоги під час виявлення нових ушкоджень.
На всі виявлені рани, які кровоточать, накладають компресійну пов’язку. Під час виявлення масивної кровотечі із пахвової або плечової артерії у верхній частині плеча, яку неможливо зупинити накладання джгута - рану тампонують (див. § 20). Під час виявлення напруженого пневмотораксу терміново викликають старшого бойового медика роти для проведення декомпресійної пункції грудної клітки. Усі інші проникаючі рани грудної клітки закривають герметичною пов’язкою (див. § 22).
У разі виявлення порушення цілісності кісток їх знерухомлюють, у разі опіків і відморожень — накладають пов’язки, про що йтиметься в §§ 24-25.
Визначення ознак та боротьба з шоком. Важливим моментом надання допомоги в ході вторинного обстеження є боротьба з шоком — одним з найнебезпечніших ускладнень, яке може призводити до загибелі поранених. Тому важливою є профілактика розвитку шоку та боротьба з його проявами на ранніх стадіях, коли його наслідки ще найменш небезпечні.
Причиною шоку в бойових умовах є насамперед значна втрата крові, опік другого та третього ступеня, який займає понад 20 % площі шкіри, блювота, пронос та надмірне потовиділення. Приблизно в 70 % випадках масивні кровотечі виникають під час проникаючих поранень із внутрішніх органів. На полі бою навіть у жовтій і зеленій зонах їх не зупинити, що вимагає негайної евакуації в лікувальну установу та термінових заходів боротьби із шоком.
Ознаки шоку: волога, але холодна (липка) шкіра, блідий або сіруватий колір шкіри; нудота; збудженість у початковій фазі змінюється на пригніченість або непритомність; незвична спрага; прискорене дихання — 5 і більше дихальних рухів за 10 с (спочатку може бути уповільнене); прискорений (понад 90 ударів за хв) та слабкий пульс; знижений аретріальний тиск, що проявляється ледь помітним або відсутнім пульсом на зап’ясті за наявності пульсу на сонній артерії.
Актуальними критеріями розвитку шоку в жовтій зоні для бійця, який надає домедичну допомогу, є зміна психічного стану (за відсутності травми голови) і ослаблення або відсутність периферичного пульсу.
Якщо з'явилися ознаки шоку, необхідно негайно вжити протишокових заходів:
1. За можливості, негайно викликати старшого бойового медика роти.
2. Припинити дію ушкоджувальних факторів: зупинити крововтрату, знерухомити ушкоджені кінцівки.
3. Притомного пораненого покласти в протишокове положення (на спині з ногами, піднятими трохи вище від рівня серця) (іл. 23.1). Це збільшить приплив крові до серця і дещо підвищить кров’яний тиск. Для піднімання ніг можна використати ящик, згорнуту польову куртку або інший стійкий предмет.

Іл. 23.1. Поранений у протишоковому положенні
4. Непритомному пораненому ввести носогорловий повітропровід і перевести в стабільне положення на боці. Контролювати появу блювання. Щоразу під час блювання опускати край рота, щоб блювотні маси могли вийти назовні, а не потрапити в дихальні шляхи.
5. Якщо є підозра на перелом хребта або поранення голови, постраждалого покласти на спину (без підйому ніг). Якщо можна, знерухомити його голову, шию та спину. Вставити назофарингеальний повітровід. Доцільно використати шийний комірець, який є в наплічнику старшого бойового медика.
6. У разі відкритих поранень черевної порожнини покласти пораненого на спину із зігнутими в колінах ногами, щоб послабити тиск на черевну порожнину та зменшити біль.
7. Пораненого з ураженням грудної порожнини розмістити в сидячому положенні або покласти в стабільне положення, але на ушкоджений бік, що полегшить дихальну функцію здорової легені.
Не можна піднімати ноги постраждалого, доки всі переломи нижніх кінцівок не будуть знерухомлені.
8. Потрібно вжити заходів для запобігання перегріванню або замерзанню постраждалого (див. § 26).
Пам’ятайте, що крововтрата може призвести до значного зниження температури тіла, навіть у спекотну погоду.
Доцільно не накривати накладений джгут, щоб він був помітним для персоналу, який буде евакуювати та лікувати пораненого на наступних етапах.
9. Розстібніть будь-який стискаючий одяг, зокрема чоботи, що покращить кровообіг.
10. Якщо поранений притомний та не має травми живота, дайте йому пити маленькими ковтками теплі напої.
11. Допомогти старшому бойовому медику роти налагодити довенне переливання кровозамінників. Ввести антибіотик і знеболювальний засіб.
12. Підбадьорювати і заспокоювати пораненого. Пояснювати, що збираєтесь робити. Поранений має бути впевненим, що ви йому допомагаєте і знаєте, що слід виконати.
Після надання домедичної допомоги пораненого слід перевести в стабільне положення на бік для очікування евакуації.
Повідомте командиру про завершення надання домедичної допомоги пораненому; передайте інформацію евакуаційній команді; за наявності заповніть картку пораненого. За можливості, будьте коло пораненого і виконуйте повторний огляд з інтервалом 15 хв. Якщо тактична обстановка погіршується, продовжуйте виконання бойового завдання.
1. Якими є умови проведення повного огляду пораненого? 2. У якому положенні проводять повний огляд пораненого? 3. Яким є план повного огляду пораненого? 4. Що входить до загальних правил повного огляду пораненого? 5. Якою є послідовність повного огляду пораненого? 6. Які ознаки шоку вам відомі? 7. Що входить до переліку протишокових заходів? 8. Як найкраще зупинити кровотечі з ран під час повного огляду пораненого?
11А.Б 18.03.2022
Тема: Проникаючі поранення грудей.
Відповісти на тестові завдання Відповіді надіслати на поштову скриньку: pdo130313@gmail.com
Запитання 1
Проникаюче поранення, це?
Які із вказаних умов, найточніше відповідають напруженому пневмотораксу
В якому положенні повинен транспортуватись потерпілий, який має проникаюче поранення грудної клітини?
За рахунок чого людина робить вдих та видих, вкажіть вірну відповідь?
Під час кріплення матеріала до рани, який не пропускає повітря, необхідно?
Ознаки проникаючої травми грудної клітини?
Перед надання домедичної допомоги постраждалому в разі підозри на травму грудної клітки необхідно?
Краї герметичної пов’язки повинні виходили за межі рани не менш ніж?
Що із вказаного вказано не вірно?
Для чого роблять голкову декомпресію грудної клітини?
11АБ.22.02.2022Тема: Проникаючі поранення грудей.
Ознайомитися з темою. Відповісти на запитання Відповіді надіслати на поштову скриньку: pdo130313@gmail.com
Проникні поранення грудей. Огляд грудної клітки
Проникні поранення грудної клітки — ушкодження, за якого канал рани має сполучення з плевральною порожниною.
У тілі людини є дві легені, кожна з яких розміщена в окремій герметичній плевральній порожнині в грудній клітці — вузькій замкнутій щілині між пристінковою і легеневою плеврою (тонкою сполучно-тканинною мембраною, покритою епітеліальним шаром — серозною пластинкою, яка вкриває легені та стінки грудної порожнини зсередини).
У плевральній порожнині міститься приблизно 20 мл серозної рідини, яка зволожує листки плеври, зменшуючи коефіцієнт тертя між ними під час вдиху і видиху (іл. 22.1). Тиск у плевральній порожнині завжди від'ємний, тобто нижчий від атмосферного. Під час вдиху об'єм грудної порожнини зростає, відповідно тиск у плевральній щілині ще більше зменшується, тому легені розтягуються, завдяки чому повітря через трахею і бронхи надходить в їх альвеоли. Під час видиху навпаки об'єм грудної порожнини зменшується і тиск у плевральній щілині дещо збільшується, тому розтягнуті легені спадаються та виштовхують повітря назовні.
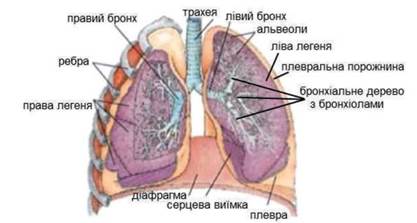
Іл. 22.1. Будова легень
Поранення грудної клітки класифікують на: вогнепальні (кульові, осколкові) (іл. 22.2); невогнепальні; одиночні; множинні; проникні; непроникні; з пошкодженням кісток; без пошкодження кісток. За характером ранового каналу рани бувають наскрізні, сліпі, дотичні.
Проникні поранення грудної клітки ушкоджують стінки грудної клітки, тканини легень та бронхів, великих судин та серця. Якщо рана розміщена нижче за лінію, що проходить на рівні сосків, можуть ушкоджуватися й органи черевної порожнини.
Головною ознакою проникних поранень грудної клітки є наявність рани з пошкодженням плеври. Часто ушкодження внутрішньогрудних органів створюють небезпеку для життя постраждалих: виникнення внутрішньої кровотечі, пневмоторакс (іл. 22.4 а), емфізема середостіння і легенево-серцева недостатність.

Іл. 22.4. Проникні поранення грудей: а) з відкритим пневмотораксом; б) з клапанним пневмотораксом
Наслідком стає спадання легені від стискання повітрям за однобічного та обох легенів — за двобічного пневмотораксу (або за гемопневмотораксу — скупчення крові та повітря в плевральній порожнині внаслідок ушкодження під час поранення міжреберних артерій, судин грудної клітки, легенів і органів середостіння тощо). Дихання утруднюється (понад 20 вдихів за хвилину), з рани тече кров (вона може бути яскраво-червоною, пінистою), виникає звук всмоктування повітря через рановий отвір під час кожного вдиху, можливе кровохаркання.
Про внутрішню кровотечу в разі проникних поранень грудної клітки свідчитиме відчуття крепітації під час пальпації (обмацування) грудної клітки (крепітація утворюється внаслідок проникнення повітря в м'які тканини — утворюється т. зв. підшкірна емфізема, під час натискання на них виникає звук, що нагадує хрускіт); несиметричне підняття грудної клітки під час вдиху (у постраждалого можуть бути зламані кілька ребер та стиснута легеня); бліда, холодна або волога на дотик шкіра; нудота, блювота; відчуття спраги; порушення притомності.
Особливо важкі ушкодження бувають під час вогнепальних поранень грудної клітки. Куля ушкоджує органи і тканини як прямим, так і боковим ударом та руйнує їх на значній відстані від ранового каналу.
Розрізняють закритий, відкритий і клапанний пневмоторакси, останній буває зовнішнім та внутрішнім. У разі закритого пневмотораксу повітря через рану проникло в плевральну порожнину і рана закрилася. Хоч невелика кількість повітря в плевральній порожнині не загрожує життю, однак вимагає невідкладного проведення домедичної допомоги. За наявності відкритого пневмотораксу, повітря через відкриту рану в грудній клітці або в легені на вдиху надходить у плевральну порожнину, а на видиху виходить назовні. Повітря, що надходить у плевральну порожнину, спричиняє спадання (колапс) легені та її зміщення разом з органами середостіння в здоровий бік. Під час видиху ця легеня частково розправляється за рахунок перекачування повітря з протилежної легені, а середостіння повертається в попереднє положення. Але таке повітря містить меншу кількість кисню, ніж атмосферне, що значно зменшує вентиляцію легенів та утруднює приплив крові до серця — це призводить до гострого кисневого голодування і зростання об'єму не збагаченої киснем крові у великому колі кровообігу.
Про відкритий пневмоторакс свідчать зяяння рани грудної клітки і шум повітря, що вільно проникає через рану грудної клітки в плевральну порожнину на вдиху і на видиху.
Напружений (клапанний) пневмоторакс. Проникні поранення з клапанним пневмотораксом. Зовнішній клапанний пневмоторакс виникає внаслідок утворення клапана із м'яких тканин ранового каналу грудної стінки. На вдиху він відкривається і повітря надходить у плевральну порожнину, на видиху краї рани сходяться і перекривають вихід повітря. Внутрішній клапанний пневмоторакс утворюється за одночасного ушкодження бронха і виникнення клаптикової рани легені, яка і є клапаном. На вдиху повітря із рани легені теж проникає в плевральну порожнину, а на видиху цей клапан не випускає його через цю рану. Відповідно при кожному наступному вдиху об'єм повітря в плевральній порожнині зростає, що спричиняє зростання внутрішньоплеврального тиску і зміщення органів середостіння у здоровий бік (іл. 22.4 б). Наслідком стає різке зменшення легеневої вентиляції і настання гострої дихальної недостатності та розлад серцево-судинної системи.
Після вирівнювання внутрішньоплеврального тиску з атмосферним клапанний пневмоторакс переходить у напружений пневмоторакс. Завдяки прогресуючому накопиченню повітря в плевральній порожнині внутрішньоплевральний тиск перевищує атмосферний. Це спричиняє стиснення легені на стороні ураження, а також зміщує і стискає середостіння з усіма його органами та протилежну легеню. Стиснення великих венозних судин знижує венозний відтік та обсяг викиду крові серцем. Легеня спадається і не бере участі в диханні, видимі слизові та шкіра набувають синюшного відтінку (ціаноз). Загальний стан таких постраждалих, як правило, украй тяжкий через розвиток гострої дихальної недостатності з блискавично наростаючою задишкою та значний розлад кровообігу. Про наявність клапанного пневмотораксу свідчить виражена підшкірна емфізема, яка швидко поширюється. Також іншими ознаками напруженого пневмотораксу в постраждалого є:
- швидке (прискорене) дихання або поверхневе дихання, пізніше — ослаблення дихання, утруднення дихання або його відсутність;
- бліде обличчя та поява синюшності (ціаноз) губ, порожнини рота, кінчиків пальців і нігтів, причиною її є зниження вмісту кисню в крові;
- поява роздутих вен на шиї;
- відсутність пульсу на променевій артерії, що свідчить про падіння артеріального тиску крові (гіпотонія);
- шкіра, яка стає холодною та липкою;
- виникнення неспокою, збудження і відчуття страху;
- погіршення або втрата свідомості та погіршення стану постраждалого.
У бойовій обстановці всі вказані вище ознаки і симптоми розпізнати важко, тому варто завжди вважати, що в пораненого з проникним пораненням грудної клітки наявний напружений пневмоторакс.
Тяжкість проникних поранень грудей залежить від характеру ушкоджень внутрішньогрудних органів, пневмотораксу і масивності гемотораксу (наявності крові у плевральній порожнині).
У разі проникних поранень грудної клітки, крім рани грудної стінки, можуть ушкоджуватися важливі для життя органи: легені, трахея, крупні бронхи, великі кровоносні судини грудей, перикард (серцева сумка) і серце, стравохід, діафрагма тощо. Можливі різні поєднання цих ушкоджень. Вони частіше трапляються під час бойових дій. У сучасних воєнних конфліктах частота поранень грудної клітки сягає 8-12 %. Під час проникних поранень її у 80 % випадків ушкоджуються легені, у 10-15 % — перикард, серце та великі судини, до 5 % — трахея, стравохід та діафрагма. У випадку проникного поранення грудної клітки смерть настає від 10-15 хвилин до однієї години. Причинами її є: напружений пневмоторакс, спадання легені з боку поранення та вимикання її з акту дихання, поранення серця та судин з утратою значної кількості крові.
Поранення легень вважають дуже небезпечними для життя. Вони виникають унаслідок порушення цілісності грудної клітки і плеври. Основними симптомами поранень легень є кровохаркання, підшкірна емфізема і гемопневмоторакс (скупчення крові та повітря в плевральній порожнині).
Ушкодження легень можуть супроводжуватися переломом ребер та інших кісток грудної клітки; бути ізольованими або поєднуватися з травмами голови, живота, таза, кінцівок тощо.
Тому, хто надає домедичну допомогу, потрібно впевнено володіти такими навичками: швидко провести огляд постраждалого, визначити притомність, наявність дихання; викликати бригаду екстреної (швидкої) медичної допомоги; за відсутності в постраждалого дихання, розпочати СЛР.
Огляд грудної клітки. Перед оглядом та початком надання домедичної допомоги необхідно переконатися у відсутності небезпеки на місці події для себе та постраждалого від травмувального чинника, що вже діяв, загрози від зовнішнього середовища та загрози від пораненого і тільки після цього надавати йому допомогу.
Якщо місце небезпечне, то треба дочекатися прибуття рятувальників. Перед тим, як надавати допомогу постраждалому, слід отримати його пряму або непряму згоду. Також потрібно перед оглядом надягнути одноразові гумові або латексні рукавички! Оптимальне положення постраждалого перед оглядом та початком надання домедичної допомоги — напівсидячи (на підлозі або на землі). Його треба попросити помовчати, не поїти і не годувати.
Під час зовнішнього огляду слід виявити місця ран, додаткових ушкоджень, зокрема крововиливів (гематом), визначити ступінь їх тяжкості. Обережне обмацування виявить переломи.
За наявності ран насамперед орієнтуються на розміщення вхідного і вихідного отворів і на напрямок ранового каналу.
Послідовність огляду постраждалого. Зауважте, чи є під ним калюжка крові. Проводячи огляд постраждалого, визначте наявність притомності, дихання, за його відсутності розпочати серцево-легеневу реанімацію та викликати бригаду екстреної (швидкої) медичної допомоги.
Для визначення локалізації та характеру поранень і надання домедичної допомоги постраждалому з пораненнями грудної клітки потрібно спочатку звільнити її від одягу, у військовослужбовців — зняти бойове спорядження і форму. Щоб додатково не травмувати та не ускладнювати стан постраждалого, необхідно одяг із нього знімати, починаючи з неушкодженого боку, а одягати — у зворотному порядку.
За сильної кровотечі для економії часу одяг розрізають по швах або розривають, щоб вивільнити місце поранення. Без особливої на те потреби повністю роздягати постраждалого (особливо в холодну пору) не потрібно. Достатньо звільнити від одягу тільки ту частину тіла, на якій видно сліди від дії ушкоджувального предмета; розстебнути (зняти) одяг, що перешкоджає диханню, і тоді оглянути грудну клітку.
Треба визначити наявність у постраждалого відкритих поранень грудної клітки: виявити вхідні та вихідні отвори ран, чужорідні тіла в них, відломки ребер, які вийшли через шкіру назовні, зовнішню кровотечу з рани, ознаки пневмотораксу, емфізему підшкірної клітковини тощо.
Руками відкрийте ділянку навколо виявленої відкритої рани грудної клітки. Якщо до рани прилипли шматки одягу, не намагайтеся видалити їх, тому що це може спричинити додаткові ушкодження і посилити біль. Обережно обріжте одяг, що прилип до рани. Не пробуйте очищати рану та видаляти предмети, що застрягли в ній. Якщо в пораненого більш ніж одна відкрита рана грудної клітки, обробіть ту рану, яка виявлена першою, а потім інші.
За вогнепального поранення обов'язково треба перевірити вірогідне місце виходу кулі, яке може бути в кілька разів більшим за вхідний отвір.
Найголовніше — якнайшвидше герметично закрити рану (рани) повітронепроникним засобом, щоб повітря під час вдиху не всмоктувалося в грудну клітку. З цією метою використовують герметизуючу (оклюзійну) наклейку — спеціальний пластир для закриття ран у грудній клітці.
Під час проникного поранення грудної клітки заклеювати рану слід на максимально глибокому видиху. Якщо необхідно провести серцево-легеневу реанімацію, слід інтенсивно натиснути на груднину, заклеїти рану і лише після цього починати здійснювати штучне дихання.
Якщо з рани грудної клітки стирчить якийсь предмет, не намагайтеся його витягнути. Накладіть герметичний матеріал навколо нього, щоб створити герметичну пов'язку, наскільки це можливо. Закріпіть цей предмет накладанням довкола нього стерильної ватно-марлевої пов'язки, але так, щоб предмет не був повністю закритий пов'язками. Загерметизуйте інші проникні рани грудної клітки.
Використання герметизуючих (оклюзійних) наклейок. Промисловість виготовляє кілька різновидів оклюзійних пов'язок та оклюзійних грудних пластирів з клапаном (іл. 22.5). Оклюзійні пов'язки продаються у всіх аптеках. Їх використання дає змогу швидко та надійно закрити відкритий пневмоторакс і відновити від'ємний тиск у плевральній порожнині, завдяки чому відбудеться розправлення легені та відновлення її функції. Також своєчасне застосування оклюзійної пов'язки зупиняє кровотечу, захищає ушкоджені ділянки тіла від тертя, ударів та інфікування рани. Тому технікою її накладення повинен володіти не тільки медичний персонал, але й інші люди.

Іл. 22.5. Стандартна оклюзійна пов'язка (а); оклюзійний грудний пластир з клапаном для випускання повітря з рани (б)
За відсутності стандартної оклюзійної пов'язки можна використати липкий пластир, оболонку з прогумованої тканини індивідуального пакета (накладати на рану внутрішньою стерильною поверхнею), поліетиленову або целофанову плівку, клейончасту прокладку тощо. Потрібно зафіксувати таку пов'язку навколо рани, що засмоктує повітря, лейкопластиром тільки з трьох боків, залишивши один її край вільним (іл. 22.6). Тоді пов'язка утворює односторонній клапан і не дає зовнішньому повітрю проходити через отвір рани в грудну клітку на вдиху та стискати легені й серце. Вона, навпаки, створює умови для випуску його на видиху, що усуватиме пневмоторакс. Але якщо після накладання оклюзійної пов'язки стан постраждалого погіршується, то її треба зняти (можливо пов'язка починає створювати напружений пневмоторакс).
Перед накладанням оклюзійних пов'язок слід очистити шкіру навколо рани від крові та іншої рідини (для поліпшення зчеплення пов'язки зі шкірою). Потім попросити постраждалого зробити глибокий видих і затримати дихання — у такий спосіб певна кількість повітря вийде з грудної клітки через рану. Відповідно постраждалий швидше зможе відновити нормальне дихання після її герметизації.
Під час накладення оклюзійної пов'язки постраждалому з напруженим пневмотораксом потрібно спочатку тимчасово припідняти її край, щоби випустити надлишкове повітря з плевральної порожнини.
Якщо в разі вогнепального поранення грудної клітки виявлено й вихідний отвір, на нього теж треба накласти оклюзійну пов'язку, як описано вище, та зафіксувати її з усіх боків.
Щоб загерметизувати рану, краї герметизуючої (оклюзійної) пов'язки мають виходити хоча б на п'ять сантиметрів за її краї з усіх боків, інакше пов'язка не створить герметичності й навіть може всмоктатися в рану.
За наявності великої рани на неї треба накласти стерильну серветку, а як оклюзійну пов'язку доцільно використовувати зазначені вище підручні матеріали. Потім поверх герметизуючої пов'язки треба накласти ватно-марлеві подушечки і зафіксувати на грудній клітці широким бинтом.
Якщо після накладання оклюзійної пов'язки стан постраждалого різко погіршується, то її треба зняти: можливо, вона починає створювати напружений пневмоторакс. Носити оклюзійну пов'язку довше ніж 5 годин не можна.
Розміщення поранених з пневмотораксом. Притомного постраждалого після накладення оклюзійної пов'язки доцільно посадити, притуливши спиною до якоїсь поверхні, щоб він міг на неї обпертися. Можливо, йому буде легше дихати в сидячому положенні (іл. 22.7). Якщо постраждалий не може сидіти, то покладіть його пораненим боком (відновне положення) до вибраної поверхні (іл. 22.8). Тиск при контакті з поверхнею буде виконувати роль «шини» для травмованого боку і сприятиме зменшенню болю. Укутати постраждалого термопокривалом для запобігання замерзанню або для захисту від прямих сонячних променів у спекотну пору року.

Іл. 22.7. Постраждалий у сидячому положенні, укритий термопокривалом

Іл. 22.8. Постраждалий з проникним пораненням грудної клітини в положенні на ушкодженому боці
Потрібно забезпечити постійний нагляд за постраждалим до прибуття бригади екстреної (швидкої) медичної допомоги. У разі погіршення його стану до приїзду бригади екстреної (швидкої) медичної допомоги повторно зателефонувати диспетчеру екстреної медичної допомоги.
. 1. Які поранення грудної клітки називають проникними? 2. Назвіть ознаки проникної рани грудної клітки. 3. Які основні симптоми поранень легень? Чим вони можуть ускладнюватися?
11А.Б 18.02.2022.
Тема: Відновлення та забезпечення прохідності дихальних шляхів.
Відповісти на тестові завдання Відповіді надіслати на поштову скриньку: pdo130313@gmail.com
Запитання 1 За непрохідності дихальних шляхів повітря не надходить до легень, кров не збагачується киснем. Через скільки хвилин насамперед починає страждати головний мозок і серцевий м'яз?
За непрохідності дихальних шляхів повітря не надходить до легень, такий стан називають:
Основні причини непрохідності дихальних шляхів на полі бою:
Відновлення та забезпечення прохідності верхніх дихальних шляхів здійснюють
Для часткового закриття верхніх дихальних шляхів язиком, що запав, чи стороннім тілом характерним є
Після огляду ротової порожнини і її очищення в постраждалого без підозри на травму голови відновлення прохідності дихальних шляхів здійснюють шляхом
Якщо поранений лежить на животі, а голова повернута вбік, слід провести огляд ротової порожнини і
Якщо поранений лежить на животі, а голова повернута вбік, то чому у такому положенні немає потреби закидати голову чи виводити нижню щелепу?
11А.Б 11.02.2022.
Тема Відновлення та забезпечення прохідності дихальних шляхів.
Ознайомитисся з темою.Відповісти на 4 запитання надіслати відповіді на поштову скриньку: pdo130313@gmail.com
Основні причини непрохідності дихальних шляхів на полі бою.
- 1. Висока вірогідність непрохідності дихальних шляхів (іл. 21.1) виникає в непритомного, особливо якщо він лежить на спині. За цих умов під впливом сили земного тяжіння м'язи язика зміщуються назад, перекриваючи вхід у дихальне горло (іл. 21.1 б).
- 2. Значна вірогідність непрохідності дихальних шляхів виникає, коли непритомний поранений перебуває в положенні, що блокує дихальні шляхи, наприклад сидячи з опущеним униз підборіддям.
- 3. Перешкоджати руху повітря до легень можуть фрагменти травмованих м'яких тканин ротової порожнини і глотки.

Іл. 21.1. Схема перекривання дихального горла в положенні непритомного постраждалого на стіні (а — норма; б — непрохідність дихальних шляхів через западання язика)
Кожен із цих випадків може швидко призвести до смерті, але цього можна уникнути, якщо використовувати правильну техніку відновлення і забезпечення прохідності дихальних шляхів та постійно перевіряти стан пораненого.
Відновлення та забезпечення прохідності верхніх дихальних шляхів здійснюють у тактично безпечній обстановці з використанням рукавичок після проведення контролю масивної кровотечі.
Якщо постраждалий лежить на спині, слід розкрити йому рот і, за наявності видимих сторонніх предметів, зубів, уламків лицьових кісток, згустків крові чи блювотних мас, слід їх якнайшвидше видалити пальцями (іл. 21.2). Цю маніпуляцію застосовують тільки щодо непритомних (щоб уникнути блювотного рефлексу) і тільки якщо видно сторонній предмет у ротовій порожнині пораненого.
Слід уникати заштовхування, навіть випадкового, предмета далі в горло пораненого. Якщо в ротовій порожнині є стороння рідина (кров, вода), одночасно голову і тулуб необхідно повернути у правий чи лівий бік, відтягуючи вказівним пальцем кут рота вниз, що полегшує самостійне витікання сторонніх рідин з ротової порожнини.
Для часткового закриття верхніх дихальних шляхів язиком, що запав, чи стороннім тілом характерним є шумне дихання з підсиленням звуку під час вдиху. За повної непрохідності дихальних шляхів, яка щойно виникла, під час кожної спроби зробити вдих втягуються м'язи шиї, міжребер'я і черевна стінка, однак дихальні шуми не прослуховуються і не відчувається рух повітря.
Після огляду ротової порожнини і її очищення в постраждалого без підозри на травму голови відновлення прохідності дихальних шляхів здійснюють шляхом закидання голови назад і піднімання підборіддя, як зображено на іл. 21.3:
- покласти одну руку на лоб пораненого і два пальці своєї іншої руки — знизу на нижню щелепу;
- обережно закинути голову пораненого, одночасно піднімаючи щелепу; не тиснути на м'які тканини під нижньою щелепою;
- підійняти щелепу пораненого так, щоб нижні зуби майже торкалися верхніх.
За цих умов язик перестає закривати вхід у дихальне горло, пропускаючи повітря в легені.

Іл. 21.2. Туалет ротової порожнини

Іл. 21.3. Забезпечення прохідності дихальних шляхів методом закидання голови і підняття підборіддя за умови, якщо немає підозри на травму голови і шиї
Підкладати під голову пораненого сторонні предмети категорично заборонено, оскільки це повністю перекриє вхід у дихальні шляхи!
Якщо є підозра на травму голови і шиї, необхідно ощадно маніпулювати головою та шийним відділом хребта, забезпечити прохідність дихальних шляхів слід шляхом виведення нижньої щелепи вперед без закидання голови (іл. 21.4):
- розташуйтеся біля голови пораненого;
- розмістіть вказівний і середній пальці рук на кутах щелепи пораненого з обох боків;
- натисніть великими пальцями на вилиці пораненого, щоб вони слугували вам важелями;
- потягніть щелепу вперед, не закидайте та не скручуйте голову пораненого.

Іл. 21.4. Забезпечення прохідності дихальних шляхів методом виведення нижньої щелепи вперед у разі підозри на травму голови і шиї (а — вигляд збоку, б — вигляд зверху)
За таких умов рот не має бути закритим, бо це може завадити диханню, якщо носові дихальні ходи пошкоджені або блоковані. Якщо потрібно, великим пальцем можна злегка притиснути нижню губу пораненого, щоб тримати його рот відкритим.
Закидання голови назад і підняття підборіддя чи виведення нижньої щелепи вперед не лише відновлює, але й забезпечує прохідність дихальних шляхів у поранених, які дихають.
Якщо поранений лежить на животі, а голова повернута вбік, слід провести огляд ротової порожнини і видалити сторонні тіла. У такому положенні немає потреби закидати голову чи виводити нижню щелепу, оскільки язик не може запасти.
Для тривалого підтримання прохідності дихальних шляхів може виникнути потреба застосувати носогорловий повітровід, дозволити пораненому зайняти будь-яке положення, за якого найкраще зберігається прохідність дихальних шляхів, зокрема сидячи, або укласти пораненого в стабільне положення на боці.
Техніка введення носогорлового повітроводу. Носогорловий повітровід — це м'яка, еластична трубка, що вставляється в ніс пораненого для забезпечення проходу повітря. Цей повітровід може бути використаним у притомних поранених, оскільки не стимулює блювотний рефлекс. Якщо є ознаки травми обличчя чи голови, носогорловий повітровід не використовують.
Добирання пораненому носогорлового повітроводу.
- 1. Виберіть повітровід, що приблизно відповідає діаметру ніздрі пораненого. Можете використати мізинець пораненого як показник (відповідає приблизно діаметру ніздрі).
- 2. Переконайтеся, що довжина трубки відповідає довжині від кінчика носа до мочки вуха пораненого.
- 3. Не використовуйте повітровід, якщо він не підходить за розміром.
Введення носогорлового повітроводу.
- 1. Працюйте в рукавичках.
- 2. Оберіть найбільший діаметр повітроводу, що може бути встановлений у ніздрю пораненого без застосування сили. Виміряйте довжину трубки від кінчика носа пораненого до мочки його вуха (іл. 21.5).

Іл. 21.5. Добирання довжини повітроводу

Іл. 21.6. Змазування носоглоткового повітроводу стерильним гелем
Іл. 21.7. Відкриття носового отвору пораненого

Іл. 21.8. Повітровід вставлений, і його край прилягає до ніздрі
- 3. Змастіть зовнішню частину трубки лубрикантом* на водяній основі (іл. 21.6).
- 4. Тримайте голову пораненого в нейтральному положенні. Розкрийте носовий отвір пораненого, для цього натисніть на кінчик носа пораненого. Зазвичай для першої спроби використовують праву ніздрю (іл. 21.7).
- 5. Вставте повітровід через ніздрю, допоки фланець* не розміститься рівно на ніздрі пораненого (іл. 21.8).
- 6. Ніколи із силою не штовхайте повітровід. Якщо ви відчуваєте опір, витягніть повітровід і спробуйте вставити його в іншу ніздрю. Якщо не вдається ввести повітровід у жодну ніздрю, укладіть пораненого в положення на бік й покличте старшого бойового медика.
- 7. Зафіксуйте повітровід за допомогою шматочка липкої стрічки.
Далі можна безпечніше продовжувати первинний і вторинний огляд, скільки носогорловий повітровід не дозволить запасти язику. Якщо постраждалого потрібно залишити (наприклад виникло повторне бойове зіткнення тощо), слід перевести пораненого в положення на бік.

Іл. 21.9. Конікотомія
Якщо неможливо забезпечити прохідність дихальних шляхів за допомогою вище перерахованих методів (наприклад: набряк гортані, стороннє тіло, що не видаляється, травма лицевої частини черепа), у жовтій зоні старший бойовий медик роти може виконати конікотомію — невідкладну процедуру, що забезпечує негайний доступ до дихальних шляхів через перснещитоподібну мембрану (іл. 21.9).
- 1. Якими можуть бути причини непрохідності дихальних шляхів у пораненого? 2. Як очистити ротову порожнину від сторонніх предметів? 3. У яких випадках забезпечують прохідність дихальних шляхів методом закидання голови назад і піднімання підборіддя, а в яких — методом виведення нижньої щелепи вперед без закидання голови? 4. Як забезпечити прохідність дихальних шляхів методом закидання голови назад і піднімання підборіддя? 5. Як забезпечити прохідність дихальних шляхів методом виведення нижньої щелепи вперед без закидання голови? 6. У яких випадках слід використати носогорловий повітровід? 7. Як забезпечити прохідність дихальних шляхів із застосуванням носогорлового повітроводу? 8. Що є показанням для виконання конікотомії?
11А.Б 04.02.2022. Тема: Зупинка кровотеч що загрожують життю Відповісти на тестові завдання надіслати відповіді на поштову скриньку: pdo130313@gmail.com
1Яка буває зупинка кровотечі
Зупинка кровотечі (гемостаз, контроль кровотечі) —
При капілярній кровотечі потрібно ......
Сильну артеріальну і венозну кровотечу тимчасово зупиняють за допомогою
Спеціальні кровоспинні джгути виготовляють із
Тиснучу закрутку накладають на кінцівки, а також стегно чи плече ....
У Велику Вітчизняну війну був запропонований простий, зручний і надійний спосіб зупинки кровотечі за допомогою ....
при кровотечі на кисті притискують
при кровотечі з нижніх кінцівок притискують
при кровотечах із ран на плечі у верхній його частині в області плечового суглобу і надпліччя притискують
Пальцеве притискування великих судин, особливо в місцях, де багато м'яких тканин (м'язи, жирова клітковина),
Метод згинання кінцівок у суглобах не можна застосовувати при внутрішньосуглобових переломах та інших пошкодженнях суглобів
Комментариев нет:
Отправить комментарий